Hinweis: Nachstehende Ausführungen beschreiben wissenschaftliche Theorien zur Entstehung von Clusterkopfschmerzen. Sie sind in der wissenschaftlichen Fachsprache abgefasst.
Ort der Clusterkopfschmerzentstehung
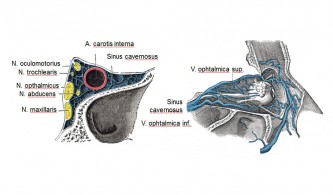
Eines der wesentlichen Merkmale des Clusterkopfschmerzes ist die Lokalisation hinter und um ein Auge herum. Der Clusterkopfschmerz kann auch bei Menschen bestehen, bei denen eine Entfernung des Augapfels auf der gleichen Seite des Clusterkopfschmerzes erfolgte. Eine Schmerzentstehung innerhalb des Auges ist deshalb nicht anzunehmen. Aus diesem Grunde ist es wahrscheinlich, dass der Kopfschmerz in Strukturen um oder hinter dem Auge entsteht. Bei der Feststellung, welche Strukturen in der Enstehung der Clusterkopfschmerzen eine entscheidende Rolle spielen, ist zunächst von Interesse, dass Clusterkopfschmerz auch bei anderen symptomatischen Erkrankungen auftreten kann. Solche definierten Krankheitsbilder sind beispielsweise obere zervikale Meningeome, paraselläre Meningeome, große arteriovenöse Malformationen in den unterschiedlichsten ipsilateralen Hirnstrukturen, Ethmoidal-Zysten im Bereich des Clivus und im Bereich der suprasellären Zisternen, Hypophysenadenome, Verkalkungen im Bereich des 3. Ventrikels, ipsilaterale Aneurysmata und Aneurysmata der A. communicans anterior. Alle diese Strukturen zeigen eine Beziehung zur Mittellinie im Bereich des Sinus cavernosus . Es liegt deshalb nahe anzunehmen, dass der Sinus cavernosus die anatomische Struktur ist, die für die Genese des Clusterkopfschmerzes besonders von Relevanz ist.
Während des Spontanverlaufs eines Clusterkopfschmerzes wurden verschiedene apparative Untersuchungen durchgeführt. So zeigte sich bei der Anfertigung von Magnet-Resonanz-Tomogrammen während einer Clusterkopfschmerzattacke, dass die Aufnahme von Kontrastmittel im Bereich des Sinus cavernosus verstärkt ist. Dies weist darauf hin, dass im Sinus cavernosus eine entzündliche Veränderung in der Clusterkopfschmerzattacke abläuft. Darüber hinaus wurden in der Clusterkopfschmerzepisode im Liquor und im peripheren Blut Hinweise für entzündliche Veränderungen aufgedeckt. Bei der Durchführung einer Phlebographie ergaben sich Hinweise für das Vorliegen einer venösen Vaskulitis im Bereich des Sinus cavernosus und der oberen Augenvene während der Clusterperiode. Interessanterweise kommt es während der Remissionsphase zu einer vollständigen Rückbildung dieser auffälligen Befunde. Aus diesen Untersuchungen kann geschlossen werden, dass das venöse Stromgebiet und der Sinus cavernosus für die Entstehung der Schmerzen des Clusterkopfschmerzes von wichtiger Bedeutung sind.
Die parasympathische Versorgung verläuft über den N. petrosus profundus und den Rami orbitalis aus dem Ganglion sphenopalatinum sowie weiteren Mikroganglien. Die parasympathischen Fasern passieren die Fissura supraorbitalis im Bereich des Sinus cavernosus. Die sensorischen Fasern zur Innervation der Orbita werden vom N. opthalmicus gestellt und verlaufen teilweise ebenfalls durch den Bereich des Sinus cavernosus. Ein Teil der Fasern versorgt die A. basilaris und verläuft dazu streckenweise mit dem N. abducens. Auch der N. petrosus superficialis major versorgt die A. carotis interna mit sensorischen Fasern. Die sensorische Versorgung des Sinus cavernosus erfolgt über Fasern des N. trigeminus und des N. facialis. Die duralen Venen und die duralen Sini werden durch nozizeptive Fasern aus dem N. tentorius innerviert. Die sensorischen, die sympathischen und parasympathischen Fasern bilden einen Plexus im Bereich des Sinus cavernosus. Im Verlauf der A. carotis interna im Canalis carotis befinden sich zusätzliche Mechanorezeptoren.
Die Entstehung des Clusterkopfschmerzes ist aufgrund der anatomischen Strukturen und der o.g. Befunde im Bereich des Sinus cavernosus zu lokalisieren. Bei Durchführung einer Carotis–Angiographie zeigen sich im entsprechenden Bereich eine Dilatation des Sinus cavernosus oder auch eine Passagebehinderung in der orbitalen Phlebographie während der Clusterperiode. Die entsprechenden Veränderungen, insbesondere die Dilatation des Sinus cavernosus, zeigten sich ipsilateral zur Seite des auftretenden Clusterkopfschmerzes. Zusätzlich können Gefäßdilatationen während der Attacken im Bereich der A. opthalmica, der A. cerebri anterior und der A. cerebri media beobachtet werden.
Auch zwischen den Clusterkopfschmerzattacken wurden Gefäßdilatationen im Bereich der A. opthalmica und der A. cerebri anterior berichtet. Aufgrund dieser Tatsache bleibt es offen, ob die Gefäßdilatationen direkt im Zusammenhang mit der Schmerzentstehung zu sehen sind. Unabhängig von der Kausalität ergibt sich jedoch aus der Ipsilateralität ein Hinweis für einen Zusammenhang zwischen Phasen der Dilatation und dem Kopfschmerzgeschehen.
Phlebographische Untersuchungen ergeben Hinweise auf eine Phlebitis im Bereich der V. opthalmica superior und im Bereich des Sinus cavernosus während einer Clusterkopfschmerzperiode. Interessanterweise ergeben sich ähnliche Befunde auch beim Tolosa-Hunt-Syndrom, bei dem eine granulomatöse Entzündung in den entsprechenden Strukturen angenommen wird. Beide Erkrankungen können auch durch eine antiphlogistische Therapie mit Kortikosteroiden sehr effektiv behandelt werden. Völlig offen ist, wieso es während einer Clusterkopfschmerzperiode zu der Entzündung des Sinus cavernosus und der umgebenden Venen kommt.
Hypothetisch kann angenommen werden, dass eine häufig beschriebene Enge der Luftwege im Bereich der Nasen- und Nasennebenhöhlen bei Patienten mit Clusterkopfschmerz zu einer Passagebehinderung der Belüftung der Ethmoidalzellen führen könnte und eine entsprechende ipsilaterale Infektion begünstigt wird. Dass es konsekutiv zu einer Ausbreitung der Entzündung zum ipsilateralen Sinus cavernosus kommt, ist eine mögliche Hypothese für die Genese von Clusterkopfschmerz. Belege gibt es jedoch dafür bis heute nicht. Bestärkt werden diese Überlegungen durch das gehäufte Auftreten bei Rauchern. Aktive Clusterperioden treten zudem typischerweise in Jahreszeiten mit gehäufter Infektanfälligkeit der oberen Atemwege auf.
Neuroimaging und morphometrische Studien
Pathophysiologische Überlegungen zur Entstehung von Clusterkopfschmerzen müssen sowohl das zeitliche Auftreten, die temporäre Häufung der Attacken, die Lokalisation der Kopfschmerzen sowie die Beteiligung sympathischer und parasympathischer Aktivierung berücksichtigen. Ursprünglich wurde die Entstehung von Clusterkopfschmerz mit Veränderungen der Gefäßdurchmesser erklärt. Auf dieser Basis konnte auch die Wirkung von vasokonstriktorisch wirksamen Substanzen und die Triggerung durch vasodilatatorische Wirkstoffe wie Nitroglycerin und Histamin verdeutlicht werden.
Mit der Positronen-Emissions-Tomographie (PET) können Veränderungen des regionalen zerebralen Blutflusses untersucht werden. Hochauflösende PET-Untersuchungen ermöglichen bereits die Erfassung von geringen Veränderungen des regionalen zerebralen Blutflusses in Ruhe und während bestimmter Aktivierungsvorgänge des Gehirns. Clusterkopfschmerzattacken können experimentell durch Nitroglycerin ausgelöst werden. Diese experimentell getriggerten Attacken unterscheiden sich nicht bezüglich wesentlicher pathophysiologischer Parameter von den spontan entstandenen Clusterkopfschmerzattacken. Der experimentell ausgelöste Clusterkopfschmerz kann wie der spontan entstandene Cluster durch Sumatriptan effektiv behandelt werden.
Die Arbeitsgruppe von May et al. (1998) beschrieb in einer Patientengruppe mit Clusterkopfschmerzen im ipsilateralen Hypothalamus während akuter Clusterkopfschmerzen eine signifikante Aktivierung im Vergleich zur kopfschmerzfreien Zeit.
- Es fand sich bei Clusterkopfschmerzpatienten keine Hirnstammaktivierung, so dass eine Abgrenzung zu möglichen pathophysiologischen Hirnstammprozessen wie bei der Migräne angenommen wurde.
- Diese Befunde unterstützen auch die klinische Erfahrung, dass die Wirkstoffe, die bei Clusterkopfschmerzen eingesetzt werden, bei Migräne nicht vorbeugend wirksam sind und umgekehrt.
- Bei experimenteller Schmerzreizung der Stirn durch Capsaicin konnte umgekehrt keine Hirnstammaktivierung aufgedeckt werden, ebenso zeigte sich auch keine hypothalamische Aktivierung durch experimentelle Schmerzinduktion mit Capsaicin im Bereich der Stirn.
- Aufgrund dieser Befunde wurde geschlossen, dass die hypothalamische Aktivierung ein spezifischer Vorgang für Clusterkopfschmerz ist, der mit der Schmerzauslösung oder Schmerzunterhaltung einhergeht und nicht eine sekundäre Antwort der Nozizeptoraktivierung im Bereich des I. Trigeminusastes darstellt.
- Der Hypothalamus soll während der akuten Clusterkopfschmerzperiode in einen Zustand erhöhter Aktivierbarkeit versetzt werden. Zirkadiane Rhythmen und Schlaf-Wachzyklen sollen die hypothalamischen Kerngebiete als „Primum movens“ aktivieren.
Das Konzept primärer Kopfschmerzen geht von funktionellen Veränderungen als Grundlage der Kopfschmerzen aus. Strukturelle Veränderungen des Gehirns werden bei primären Kopfschmerzen nicht angenommen. Mittels der Voxel-basierenden Morphometrie wurde jedoch eine signifikante strukturelle Veränderung in der Dichte der grauen Substanz im Vergleich zu gesunden Kontrollpersonen beschrieben. Diese Veränderungen fanden sich sowohl innerhalb der aktiven Clusterperiode als auch außerhalb der aktiven Clusterperiode. Die Unterschiede wurden bilateral im Bereich des Dienzephalon benachbart zum 3. Ventrikel und rostral zum Aquädukt lokalisiert. Dieser Bereich fällt mit dem Gebiet des inferioren posterioren Hypothalamus zusammen. Entsprechende Befunde werden bei Migränepatienten nicht aufgedeckt. Dies führte zur Vermutung, dass bei Clusterkopfschmerzen strukturelle Veränderungen möglicherweise mit dem Krankheitsgeschehen einhergehen, während bei Migräne rein funktionelle Mechanismen eine Rolle spielen.
Aufgrund der bildgebenden Befunde aus PET-Studien und fMRT-Studien mit Voxel-basierenden morphometrischen Analysen rückten direkte vasokonstriktorische und dilatatorische Gefäßveränderungen aus dem primären Fokus der Pathophysiologie von Clusterkopfschmerzen. Funktionelle und strukturelle Veränderungen im Mittelhirn und im Bereich der Pons wurden bei Migräne angenommen, während entsprechende Veränderungen im Bereich der hypothalamischen grauen Substanz bei Clusterkopfschmerzen vermutet wurden. Neben den funktionellen Aktivierungsmechanismen werden auch strukturelle Veränderungen in der Dichte der grauen Substanz im Bereich des Hypothalamus diskutiert.
In Anlehnung an diese Befunde wurde die Tiefenhirnstimulation zur Behandlung von Clusterkopfschmerzen vorgeschlagen. Das Zielgebiet der Tiefenhirnstimulation wurde aufgrund morphometrischer Studien gewählt. Die ersten Eingriffe wurden durch die italienische Arbeitsgruppe von Leone et al 2000 durchgeführt. Die Tiefenhirnstimulation bei Clusterkopfschmerz hat jedoch aufgrund frustraner Langzeitergebnisse und aufgrund erheblicher Risiken mit Todesfolge (Implantation induzierte letale intrazerebrale Blutung) das Stadium einer experimentellen Therapie nicht verlassen und ist weitgehend aufgegeben worden. In einer bisher einzigen placebokontrollierten doppelblinden Studie konnte kein signifikanter Unterschied zwischen einer echten Stimulation und einer vorgetäuschten Stimulation beschrieben werden (Fontaine et al. 2010). In aller Regel ist trotz Tiefenhirnstimulation eine weitere medikamentöse Vorbeugung notwendig. Die intensive Langzeitbetreuung, die medikamentöse Einstellung und der Spontanverlauf sind mit den Therapieergebnissen konfundiert. Mangelnde Therapieeffizienz wird individuell mit nicht korrekter Elektrodenlage im Rahmen der Tiefenhirnstimulation begründet.
Es muss offen bleiben, ob die strukturellen Veränderungen im Bereich des inferioren posterioren Hypothalamus Korrelat der Schmerzen im Sinne einer unspezifischen Aktivierung, Folgen der vorhergehenden Therapie oder ursächlich für die Kopfschmerzen anzusehen sind. Die Anwendung der Tiefenhirnstimulation bei Clusterkopfschmerzen bleibt experimentell, für die wir in der klinischen Versorgung keinen Platz sehen. Die Arbeit von Leone et al 2001 gilt als das einzige Beispiel für die therapeutische Umsetzung von bildgebenden Befunden, sie hat sich jedoch nicht als zielführend bewährt. Die Studien berechtigten aus unserer Sicht nicht den klinischen Einsatz.
Die Stimulation der Zielgebiete und eine fallweise Besserung sollten nicht zu der Annahme führen, dass diese Regionen für die Pathophysiologie des Clusterkopfschmerzes ursächlich entscheidend sind. Die Stimulation neuraler Strukturen sowohl im zentralen Nervensystem als auch im peripheren Nervensystem kann zahlreiche Schmerzmechanismen modulieren und unspezifisch auf das Schmerzgeschehen einwirken. Dafür sprechen auch die Besserungsraten von Clusterkopfschmerzen und anderen Schmerzsyndromen bei der Stimulation des N. okzipitalis major oder der Stimulation des Ganglion sphenoidale. Ex juvantibus aufgrund von Stimulationsergebnissen auf die Ursache von Clusterkopfschmerzen zu schließen, scheint zum gegenwärtigen Zeitpunkt nicht ausreichend begründet. Die hypothetische Rolle des inferioren posterioren Hypothalamus bei Clusterkopfschmerzen zeigt nebenstehende Abbildung (Abk.: GCRP calcitonin gene related peptide, SPG sphenopalatine ganglion, SSN superior salivatory nucleus, VIP vasoactive intestinal polypeptide).
Aktuelle Studien analysierten den Langzeitverlauf von Clusterkopfschmerzen und Veränderungen der grauen Substanz. Nägel et al 2011 untersuchten 75 Clusterpatienten (22 episodisch innerhalb der aktiven Periode, 35 episodisch außerhalb der aktiven Periode und 18 chronische Clusterpatienten) und verglichen Veränderungen in der grauen Substanz von 61 gesunden parallelisierten Kontrollpersonen mit der Voxel Based Morphometry (VBM). Patienten mit kürzlich abgelaufenen akuten Clusterattacken während der aktiven Periode zeigten die ausgeprägtesten Minderungen im Bereich der grauen Substanz im zentralen schmerzverarbeitenden System. Bei chronischen Clusterkopfschmerzpatienten konnten zusätzliche Veränderungen im Bereich des anterioren Cingulus, der Amygdala und im Bereich des sekundären somatosensorischen Cortex aufgedeckt werden. Außerhalb der aktiven Periode zeigten sich bei Patienten mit episodischem Clusterkopfschmerz keine Veränderungen im Bereich der genannten Areale. Weder in den Subgruppen noch in der Gesamtgruppe zeigten sich Veränderungen im Bereich des Hypothalamus. Diese Daten belegen einen Verlust der grauen Substanz im Bereich zentraler schmerzverarbeitender Systeme, insbesondere bei Patienten mit chronischem Clusterkopfschmerz. Dagegen finden sich keine Veränderungen im Bereich des Hypothalamus. Die Befunde gleichen denen von Patienten mit anderen Schmerzerkrankungen. Sie unterstützen die Annahme, dass die morphologischen Veränderungen Auswirkungen der akuten Schmerzen sind und nicht die primäre Ursache. Möglicherweise sind die Veränderungen Korrelate der Chronifizierungsprozesse. Dies belegen die besonders ausgeprägten Auffälligkeiten bei Patienten mit chronischen Clusterkopfschmerzen. Veränderungen im Bereich des Hypothalamus wurden nicht aufgedeckt, so dass die Bedeutung des Hypothalamus bezüglich der Entstehung des Clusterkopfschmerzes kontrovers bleibt (Nägel et. al. 2011; Holle und Obermann 2011).
Inflammation im Sinus cavernosus
Orbitale Phlebogramme, die bei Clusterkopfschmerzpatienten während aktiver Clusterperioden durchgeführt wurden, ergaben Hinweise auf entzündliche Prozesse im Sinus cavernosus und im Bereich der V. ophthalmica superior ungeklärter Genese. Auf knöchern begrenztem engsten Raum gebündelt liegen im Bereich des Sinus cavernosus sensorische Fasern des N. ophthalmicus, sympathische Fasern, die ipsilateral das Augenlid, das Auge, das Gesicht, die Orbita und die retroorbitalen Gefäße versorgen, venöse Gefäße, die Orbita und Gesicht drainieren und die A. carotis interna (s. Abbildung). Lokale entzündliche Prozesse können damit sowohl sensorische und autonome Nervenfasern als auch venöse und arterielle Gefäße beeinflussen. Eine Irritation der Nervenfasern ist dabei sowohl unmittelbar durch entzündliche Neuropeptide denkbar als auch als Folge einer mechanischen Kompression durch entzündlich erweiterte und aufgequollene Gefäße. Mit dieser Theorie lassen sich der Clusterschmerz und die vielfältigen Begleiterscheinungen erklären. Auch die Fähigkeit vasodilatierender Substanzen, Clusterattacken während aktiver Clusterperioden zu provozieren (Alkohol, Nitroglyzerin, Histamin, Hypoxie) und von vasokonstriktiven Substanzen (Sauerstoff, Sumatriptan, Ergotamin), diese schnell zu beenden, ist mit dem Modell kompatibel.
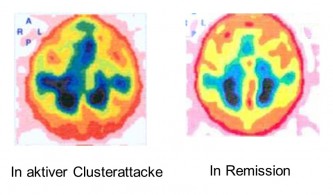
Es wird angenommen, dass während aktiver Clusterperioden eine basale entzündliche Grundreaktion vorliegt, die attackenweise exazerbiert. Die o.a. orbitalen Phlebogramme, die einen entzündlichen Prozess nahelegten, wurden jeweils zwischen zwei Attacken während einer Clusterperiode durchgeführt. Bei Patienten mit chronischen oder episodischen Clusterkopfschmerzen wurde während einer aktiven Clusterperiode ein Tc-99m Albumin SPECT jeweils 10 Minuten, 1 Stunde, 3 Stunden und 6 Stunden nach Injektion von 600 MBq Tc-99m humanem Serumalbumin (HSA) durchgeführt. Bei der gesunden Kontrollgruppe fand sich eine inhomogene Aktivitätsverteilung. Im Gegensatz hierzu fand sich bei den Clusterkopfschmerzpatienten in der aktiven Phase eine Traceranreicherung in der Region des Sinus cavernosus, des Sinus sphenoparietalis, der V. opthalmica, der Sinus petrosus und des Sinus sigmoideus (s. Abbildung). Die Seite der Clusterkopfschmerzen und des regionalen Proteinaustritts korrespondierte bei allen Clusterkopfschmerzpatienten. Nach effektiver prophylaktischer Behandlung mit Verapamil oder Kortikoiden verschwand die Tracermehranreicherung. Eine aktive Clusterkopfschmerzperiode ist somit assoziiert mit einer regionalen Plasmaeiweißextravasation in venösen Blutleitern der Hirnbasis als Zeichen einer lokalen vaskulären Entzündung. Eine erfolgreiche Behandlung mit Verapamil oder Kortikoiden blockiert sowohl die ipsilaterale Plasmaextravasation als auch Clusterkopfschmerzattacken. Beim chronischen Clusterkopfschmerz ist diese entzündliche Grundreaktion kontinuierlich vorhanden, bei der episodischen Form nur periodisch. Die hohe und zuverlässige Wirksamkeit entzündungshemmend wirkender Kortikosteroide zur Prophylaxe von Clusterkopfschmerzen wird ebenfalls verständlich. Der Sinus cavernosus wird von der Halsschlagader, den Sehnerven, den Augennerven und dem Gesichtsnerv durchquert. Alle diese Nerven sind während der Clusterattacke betroffen. Mit dieser Theorie lassen sich der Clusterschmerz und die vielfältigen Begleiterscheinungen erklären. Auch die Fähigkeit vasodilatierender Substanzen, Clusterattacken während aktiver Clusterperioden zu provozieren (Alkohol, Nitroglyzerin, Histamin, Hypoxie) und von vasokonstriktiven Substanzen (Sauerstoff, Sumatriptan, Ergotamin), diese schnell zu beenden, ist mit dem Modell kompatibel.
Die nebenstehende Abbildung zeigt den diagnostischen Nachweis einer unilateralen Plasmaextravasation als Ausdruck einer Vaskulitits im Sinus cavernosus bei einem Patienten mit aktiver Clusterperiode. Auf der Seite der Clusterattacken im rechten Sinus cavernosus und sinus petrosus superior finden sich deutliche Entzündungszeichen im Form asymmetrischen Austretens von Plasma aus den Venen im Tc-99m Albumin SPECT jeweils 10 Minuten, 1 Stunde, 3 Stunden und 6 Stunden nach Injektion von 600 MBq Tc-99m humanem Serumalbumin (HSA). Während initial nach 10 Minuten eine Symmetrie des venösen Gefäßsystems zu beobachten ist, findet sich durch die zeitlich zunehmende Plasmaextravasation nach drei Stunden eine deutlich Asymmetrie. In der Remissionsphase finden sich diese Veränderungen nicht
Ebenfalls wird die Entstehung der Schmerzen aus dem Schlaf heraus, das aufrechte Sitzen der Patienten im Bett bzw. das Aufstehen und die motorische Unruhe der Patienten verständlich: Die venöse Drainage des Sinus cavernosus ist im Liegen aufgrund der hydrostatischen Bedingungen schlechter als im Sitzen oder im Stehen. Es kann daher angenommen werden, dass während aktiver Clusterperioden eine entzündliche Grundreaktion vorliegt, die attackenweise exazerbiert. Auch wird verständlich, warum Rauchen und die Jahreszeitübergänge mit erhöhter Infektanfälligkeit für Nasennebenhöhlenentzündungen mit höherer Wahrscheinlichkeit für das Auftreten aktiver Clusterperioden einhergehen.
Entzündungshemmende Medikamente wie Kortison führen zum schnellen Sistieren aktiver Clusterperioden. Sie eignen sich jedoch aufgrund Langzeitnebenwirkungen nicht zur Dauertherapie. Kalziumantagonisten, wie Verapamil, verhindern die Entzündungsauswirkungen durch Propghylaxe der Plasmaextravasation und sind für die Langzeitbehandlung geeignet. Nichtsteroidale Entzündungshemmer wie Indomethacin können bei Sonderformen des Clusterkopfschmerzes, wie der chronischen paroxysmalen Hemikranie, besonders wirksam sein, reichen aber zumeist bei Clusterkopfschmerzen nicht aus. Dies gilt auch für Aspirin, Ibuprofen etc. Im akuten Anfall sind diese Medikamente wirkungslos, viele Menschen nehmen sie jedoch ein und glauben irrtümlich, dass das Abklingen der Attacken nach 2-3 Stunden durch diese Medikamente bedingt wird. Einzelfallberichte zur Wirksamkeit von Marcumar bei Clusterattacken liegen ebenfalls vor, wahrscheinlich wird durch dieses Medikament verhindert, dass durch die venöse Vaskulitits die Blutplättchenaggretation im Sinus cavernosus sich intensiviert. Die Wirksamkeit von Azothioprin in Einzelfallberichten könnte auf einer Reduktion der entzündlichen Grundreaktion basieren.
Neuronale Veränderungen
Verschiedene elektrophysiologische Verfahren wurden eingesetzt, um Veränderungen der neuronalen Aktivität bei Clusterkopfschmerz zu analysieren. Auch hierbei bieten sich die Analyse im Seitenvergleich sowie die Analyse während der Clusterperiode im Vergleich zur Remissionsperiode an. Hinweise für eine Störung sensorischer Leitungsbahnen ergeben sich durch den Einsatz von akustisch evozierten Hirnstammpotentialen und durch somatosensorisch evozierte Potentiale.
Besonders eingehend wurden die Pupillenreaktionen bei Clusterkopfschmerzpatienten analysiert. Die Miose ist eines der besonders prägnanten Charakteristika des Clusterkopfschmerzes. Die konsensuelle Lichtreaktion ist bei Clusterkopfschmerzpatienten schneller und ausgeprägter zu beobachten. Es zeigen sich eine schnellere und größere Konstriktion auf Licht und eine verlangsamte und reduzierte Dilatation bei Dunkelheit. Interessanterweise lässt sich während einer Clusterattacke diese Fehlregulation auf der betroffenen Seite in stärkerem Ausmaße beobachten als in der Remissionsphase. Die Reaktion der Pupille auf schmerzhafte elektrische Reize des N. suralis ist auf der vom Clusterkopfschmerz betroffenen Seite reduziert. Möglicherweise wird diese reduzierte Pupillendilatation durch ein verstärktes Angebot an freigesetzten Neuropeptiden wie Substanz P und Neurokinin A bedingt, die zu einer direkten Pupillenkonstriktion führen. Wird der N. infratrochlearis direkt elektrisch stimuliert, zeigt sich ebenfalls eine unilaterale Pupillenkonstriktion, die nicht durch cholinerge Mechanismen bedingt ist. Diese Reaktion kann ebenfalls durch die Freisetzung von Substanz P und Neurokinin A vermittelt werden. Diese Neuropeptide werden möglicherweise während der Clusterattacke verstärkt freigesetzt (s.oben), da die Reaktion auf Stimulation des N. infratrochlearis außerhalb der aktiven Clusterperiode wesentlich geringer ausfällt. Diese Befunde weisen darauf hin, dass nicht allein sympathische Leistungsbahnen, sondern auch sensorische Fasern des N. trigeminus in der Pathophysiologie des Clusterkopfschmerzes eine bedeutsame Rolle spielen können. Für eine Veränderung der sensorischen Eigenschaften spricht auch, dass während der kopfschmerzfreien Periode eine erhöhte Schmerzempfindlichkeit der Clusterkopfschmerzpatienten beobachtet werden kann, die insbesondere auf der vom Clusterkopfschmerz betroffenen Seite verstärkt ausgeprägt ist. Während der Remissionsphase ist die Schmerzempfindlichkeit wieder normalisiert. Im Zusammenhang mit der verstärkten Reaktion auf die Stimulation des N. infratrochlearis können diese Befunde als ein Hinweis für eine erhöhte Erregbarkeit von nozizeptiven Neuronen des N. trigeminus interpretiert werden.
Weitere Veränderungen der Pupillenreaktion zeigen sich auch bei pharmakologischer Stimulation. So findet sich bei bilateraler Instillation von indirekten Sympathomimetika wie zum Beispiel Hydroxy-Amphetamin eine reduzierte Mydriasis auf der vom Clusterkopfschmerz betroffenen Seite während der aktiven Cluster-Phase außerhalb einer Attacke. Umgekehrt zeigt sich bei Gabe eines direkten Sympathomimetikums wie zum Beispiel Phenylephrin auf dem vom Clusterkopfschmerz betroffenen Auge eine verstärkte Mydriasis. Aus diesen Befunden wird auf eine reduzierte Funktion des Sympathikus auf der symptomatischen Seite geschlossen. Auch die experimentell induzierte Schweißreaktion, zum Beispiel bei Applikation von Hitze, ist auf der symptomatischen Seite bei den betroffenen Patienten während der aktiven Phase in der kopfschmerzfreien Zeit reduziert. Durch Gabe von Pilocarpin lässt sich dagegen auf der symptomatischen Seite eine verstärkte Schweißreaktion beobachten. Auch diese Befunde können als Hinweis für eine Störung von sympathischen Fasern aufgefasst werden. Durch die reduzierte Aktivität stellt sich eine Überempfindlichkeit der postsynaptischen Rezeptoren ein. Die Lokalisation der sympathischen Hyperfunktion muss jedoch nicht unbedingt in der Peripherie liegen, da ähnliche Befunde auch bei zentralem Horner–Syndrom beobachtet werden können.